
Arthrex
Ждешь акцию?
Подпишись на любимый бренд и получай сообщение первым!
Товары Arthrex
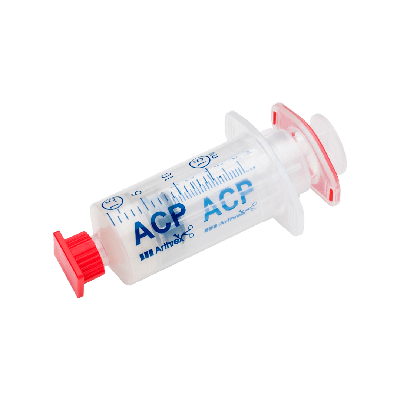
Arthrex Acp Double Syringe
Arthrex
Уникальная система Arthrex для получения SVF
Цена косметолога
Arthrex – международная компания по производству медицинских устройств, лидер по разработке новейших продуктов в области ортопедии, является синонимом высококачественных продуктов, оптимальной поддержки и надежности с 1981 года. Компания разрабатывает более 1000 инновационных продуктов и процедур ежегодно, продолжает ощущать беспрецедентный рост и спрос на свою продукцию по всему миру. Главный офис Arthrex EMEA в Мюнхене (Германия) занимает более 18 000 м2 и является не только офисным рабочим пространством, но и образовательным центром, в котором ежегодно учатся около 8 000 врачей, из более чем 60 стран мира. Arthrex также регулярно проводит высококлассные образовательные мероприятия в разных регионах.
Двойной шприц Arthrex ACP® является успешным игроком на рынке с 2007 года, продажа товаров которого достигла миллионов единиц. Это инновационная система нового поколения, позволяющая в закрытом процессе быстро, безопасно и надежно произвести аутологическую кондиционированную плазму (ACP) без использования синтетического разделителя.
С Arthrex ACP® есть возможность получить максимально биосовместимый жидкий фибрин, обогащенный тромбоцитами – PRF.
PRF обеспечивает более высокий уровень факторов роста и обладает более высокой способностью индуцировать синтез нового, зрелого коллагена III типа, по сравнению с классической PRP. PRF обеспечивает вдвое более высокий уровень пролиферации по сравнению с применением PRP уже на 5-й день после процедуры.
Это означает, что результат омоложения лица, коррекции эстетических проблем кожи и стимуляции роста волос будет более значимым, эффективным за меньшее количество процедур при применении PRF, чем PRP.
Преимущества инновационной системы Arthrex:
- Высокая эффективность С 15 мл крови мы получаем 5-6 мл АСР (что на 20% больше, чем в пробирках), а концентрация тромбоцитов – в 2,5-3 раза выше, чем с другими системами получения плазмы.
- Arthrex ACP® «золотой стандарт» Одобрен FDA США, в отличие от других PRP. Изготовлен в Германии, сертифицирован как изделие медицинского назначения 2b класса, и имеет сертификат качества DIN ISO 13485.
- Скорость, простота, безопасность и эргономика На подготовку АСР потребуется всего 4-5 минут. Закрытая стерильная система без иглы, состоит из двух шприцев, что обеспечивает защиту от контакта с воздухом, снижает риск заражения. Ввод сразу из шприца уменьшает количество шагов и ускоряет процесс проведения процедуры.
- Менее болезненная процедура и отсутствие аллергических реакций Отсутствие антикоагулянтов, раздельных гелей и активаторов, вызывающих жжение и нежелательные реакции во время инъекций, позволяет снизить чувство боли и минимизирует риск развития аллергических реакций.
- Изделие 2 в 1 возможность получить SVF (стромально-васкулярную фракцию) и комплексное применение в одной процедуре SVF + PRF.
Оценок для бренда Arthrex пока что нет. Будьте первым, кто оценит бренд.


